Buliimia ravi
Buliimia võib põhjustada tõsiseid ja eluohtlikke meditsiinilisi tüsistusi, nagu elektrolüütide tasakaaluhäired, südameprobleemid (ebaregulaarsest südamelöögist südamepuudulikkuseni), hammaste lagunemine, igemehaigused, gastroösofageaalne refluks ja seedeprobleemid.
Buliimia esineb sageli koos depressiivsete ja ärevushäiretega. See võib esineda samaaegselt ka ainete tarvitamise ja isiksusehäiretega. Ja suitsiidirisk on kõrgendatud.
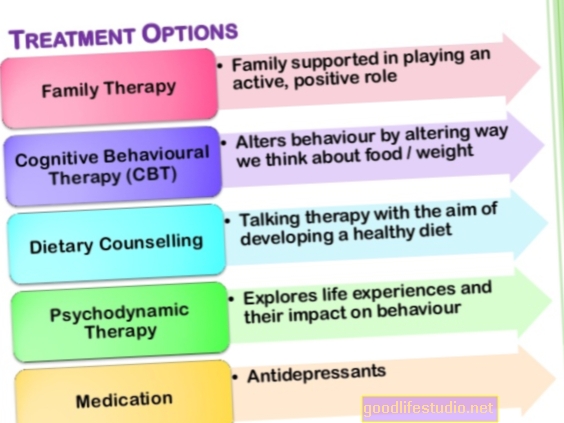
Kuigi buliimia on tõsine haigus, saab seda edukalt ravida ja inimesed paranevad täielikult. Laste ja täiskasvanute valitud ravi on psühhoteraapia. Ravimid võivad olla abiks, kuid neid ei tohiks kunagi pakkuda ainsa sekkumisena. Kui tavaliselt eelistatakse ambulatoorset ravi, võivad mõned buliimiaga inimesed vajada intensiivsemat sekkumist.
Psühhoteraapia
Psühhoteraapia on buliimia ravi alus. Buliimiaga lastele ja teismelistele soovitatakse söömishäirete ravijuhistes ja uuringutes kasutada noorukiea bulimia nervosa (FBT-BN) perepõhist ravi. See hõlmab tavaliselt 18 kuni 20 seanssi kuue kuu jooksul. FBT-BN-is on vanematel oluline osa ravist. Terapeut aitab vanematel ja lapsel luua koostöösuhe, et luua korrapäraseid söömisharjumusi ja vähendada kompenseerivat käitumist. FBT-BN hilisemates etappides toetavad terapeut ja vanemad last vastavalt vajadusele suurema iseseisvuse saavutamisel. Viimases etapis keskendub terapeut kõikidele vanematele või lapsele muret tekitavatele probleemidele ravi lõpetamise osas ning koostab ägenemiste ennetamise kava.
Kui FBT-BN ei aita või vanemad ei soovi ravis nii suurt rolli mängida, võib järgmine samm olla individuaalne CBT, mis on spetsiaalselt kohandatud noorukite söömishäiretele. Selline CBT keskendub dieedi vähendamisele ning kaalu ja vormiga seotud häiritud käitumise ja mõtete muutmisele. Ravi keskendub ka arenguprobleemidele ja hõlmab mitmeid seansse vanematega.
Vastavalt enamikule söömishäirete ravijuhistele ja uusimatele uuringutele on täiskasvanute jaoks buliimia kohta parimad tõendid kognitiivse käitumisteraapia (CBT-E) kohta. CBT-E peetakse esmavaliku ravimiks ja see ületab uuringutes teisi ravimeetodeid.
CBT-E koosneb tavaliselt 20 seansist 20 nädala jooksul ja esialgsed seansid on tavaliselt kaks korda nädalas. See on väga individuaalne teraapia, mis tähendab, et terapeut loob igale inimesele spetsiifilise ravi, sõltuvalt nende sümptomitest. CBT-E-l on neli etappi: esimeses etapis omandavad terapeut ja klient buliimia mõistmise, stabiliseerivad söömise ja tegelevad kaaluprobleemidega. Teises etapis keskendub terapeut "kokkuvõtete tegemisele" või edusammude ülevaatamisele ja järgmise etapi ravi väljamõtlemisele. Kolmandas etapis keskendub terapeut protsessidele, mis säilitavad haigust, mis hõlmab tavaliselt dieedi kaotamist, kuju ja söömisega seotud murede vähendamist ning igapäevaste sündmuste ja meeleoludega tegelemist. Viimases etapis keskenduvad terapeut ja klient tagasilöökide navigeerimisele ja tehtud positiivsete muudatuste säilitamisele.
Enamik ravijuhiseid soovitab ka CBT alternatiivina inimestevahelist ravi (IPT). Uuringud, milles võrreldi CBT-d IPT-ga, on leidnud, et CBT kipub toimima kiiremini, kuid IPT jõuab järele ja toob kaasa olulise paranemise ning püsiva ja pikaajalise mõju.
IPT põhineb ideel, et inimestevahelised probleemid põhjustavad madalat enesehinnangut, negatiivset meeleolu ja ärevust, mis põhjustab üksikisiku söömist ja muude söömishäirete sümptomeid. Sellest saab lõputu tsükkel, sest söömishäirete käitumine võib suhteid ja sotsiaalseid suhteid veelgi katkestada ning põhjustada sümptomeid. IPT kestab umbes 6 kuni 20 seanssi ja sellel on kolm faasi.
Esimeses etapis saavad terapeut ja klient põhjaliku ajaloo inimese suhetest ja sümptomitest ning sellest, kuidas need üksteist mõjutavad. Teises etapis keskenduvad terapeut ja klient ühele probleempiirkonnale ja ravi eesmärkidele (mis on kokku seatud). IPT sisaldab nelja probleemvaldkonda: lein, inimestevahelised rollivaidlused, rollide üleminekud ja inimestevahelised puudujäägid. Näiteks võivad terapeut ja kliinik keskenduda konfliktile lähedase sõbraga ja selle lahendamisele või keskenduda ülikooli alustamise üleminekul navigeerimisele. Kolmandas etapis arutavad terapeudid ja kliendid ravi lõpetamist, vaatavad läbi edusammud ja teevad kindlaks, kuidas seda progressi pärast ravi säilitada.
Lisaks on ka teisi ravimeetodeid, mis tunduvad buliimia suhtes paljutõotavad. Näiteks dialektiline käitumisteraapia (DBT) töötati algselt välja piiripealse isiksushäire ja krooniliselt enesetapjate ravimiseks. Söömishäiretega kohanemisel keskendub DBT liigsöömise ja puhastamise kaotamisele ning täisväärtuslikuma elu loomisele. See õpetab inimestele teiste oskuste kõrval tervislikke emotsionaalse reguleerimise oskusi ja tasakaalustatud lähenemist söömisele.
Teine paljulubav sekkumine on integreeriv kognitiiv-afektiivne teraapia (ICAT), mis hõlmab 21 seanssi ja seitset peamist sihtmärki. Näiteks õpivad buliimiaga inimesed tundma erinevaid emotsionaalseid seisundeid ja neid taluma; võtta regulaarne söömiskord; tegelema probleemide lahendamise ja ennast rahustava käitumisega, kui neid ähvardab häiritud käitumine; kasvatada enese aktsepteerimist; ja hallata söömishäirete tungi ja käitumist pärast ravi.
Ravimid
Fluoksetiin (Prozac), selektiivne serotoniini tagasihaarde inhibiitor (SSRI), on ainus ravim, mille USA toidu- ja ravimiamet on buliimia raviks heaks kiitnud. Heakskiit põhines peamiselt kahel suurel kliinilisel uuringul, kus leiti, et fluoksetiin vähendas liigsöömist ja oksendamist. 60–80 mg fluoksetiini annused näivad olevat efektiivsemad kui väiksemad annused. Mõned buliimiahaiged ei pruugi aga suuremat annust taluda, mistõttu arstid alustavad ravimit tavaliselt 20 mg-ga ja suurendavad annust järk-järgult, kui ravim ei toimi.
Fluoksetiini tavaliste kõrvaltoimete hulka kuuluvad unetus, peavalud, pearinglus, unisus, suukuivus, higistamine ja maohäired.
Teisi SSRI-sid peetakse teise rea raviks, kuid on mõned ettevaatusabinõud. Söömishäirete farmakoloogilist ravi käsitleva 2019. aasta artikli kohaselt on tsitalopraami (Celexa) suurtes annustes võtvatel inimestel muret pikenenud QTc pärast. Jällegi on tõenäoline, et buliimiaga inimesed vajavad ka suuri annuseid. (Ebatavaliselt pikk QT-intervall on seotud südame rütmihäirete tekke kõrgenenud riskiga.) See piirab tsitalopraami ja võib-olla estsitalopraami (Lexapro) kasutamist.
On ülitähtis, et SSRI-d ei tohi kunagi järsult lõpetada, sest nii tehes võib tekkida katkestussündroom, mida mõned spetsialistid nimetavad kui loobumist. See võib hõlmata gripilaadseid sümptomeid, pearinglust ja unetust. Selle asemel on oluline, et arst aitaks teil ravimi annust aeglaselt ja järk-järgult vähendada (ja isegi siis võivad need sümptomid siiski esineda).
Ravimiuuringud noorukitel on olnud väga piiratud. Vaid ühes väikeses avatud uuringus 2003. aastal uuriti fluoksetiini efektiivsust kümnel buliimiaga teismelisel. See leidis, et fluoksetiin oli efektiivne ja hästi talutav. Kuid seda uuringut pole korratud ja platseebokontrollitud uuringuid pole läbi viidud. Nooremate populatsioonide SSRI-de kasutamisel võib enesetapurisk olla suurem, seetõttu on arstide jaoks kriitiline arutada neid riske nii klientide kui ka peredega ja jälgida hoolikalt kliente, kellele on määratud SSRI.
Lisaks on täiskasvanute buliimia ravimisel palju uuritud tritsükliliste antidepressantide (TCA) kohta. Parim buliimia TCA võib olla desipramiin (Norpramin), kuna sellel on vähem südamemõjusid, sedatsiooni ja antikolinergilisi kõrvaltoimeid (nt suukuivus, ähmane nägemine, kõhukinnisus, peapööritus, uriinipeetus). USA vanemad ravijuhised (2006) soovitavad TCA-d esialgse ravina mitte kasutada, samas kui Maailma Bioloogilise Psühhiaatria Seltside Föderatsiooni 2011. aasta juhised soovitavad TCA-sid.
Ravimid võivad olla kasulikud, kuid neid ei tohiks kunagi määrata buliimia ainuseks raviks. Pigem peab sellega kaasnema teraapia.
Ravimite võtmise otsus peaks olema koostöös. Kriitiline on arutada arstiga võimalike probleemide üle, sealhulgas võimalike kõrvaltoimete ja ravi katkestamise sündroom (SSRI-de korral).
Haiglaravi ja muud sekkumised
Ambulatoorne ravi on esmatasandi ravi. Kui aga ambulatoorne ravi ei toimi, on inimene enesetapp, söömishäirete käitumine on halvenenud või esineb meditsiinilisi tüsistusi, võib osutuda vajalikuks intensiivsem sekkumine.
Intensiivseks sekkumiseks on erinevaid võimalusi ja otsus tuleks teha individuaalselt. Üldiselt sõltub spetsiifiline sekkumine tõsidusest, tervislikust seisundist, ravi motivatsioonist, ravi ajaloost, samaaegselt esinevatest seisunditest ja kindlustuskaitsest.
Mõne buliimia all kannatava inimese jaoks võib söömishäirete haiglas viibimine olla õige valik. Sellised rajatised hõlmavad tavaliselt paljusid spetsialiste - psühholooge, arste ja toitumisspetsialiste - ning ravimeetodeid - individuaalset teraapiat, rühmateraapiat ja pereteraapiat. Isikud viibivad keskuses ööpäevaringselt ja söövad järelevalve all olevaid toite.
Kui buliimiahaige on raskelt haige või tal on muid tõsiseid terviseprobleeme, võib stabiliseerumiseks olla vajalik lühike statsionaarne haiglaravi. Võimaluse korral on kõige parem peatuda üksuses, mis on spetsialiseerunud söömishäirete ravile.
Kui seda teha peetakse ohutuks, hakkab inimene käima ambulatoorsel ravil. See võib olla osaline hospitaliseerimine (PHP) või intensiivne ambulatoorne ravi (IOP). PHP võib olla sobiv inimestele, kes on meditsiiniliselt stabiilsed, kuid vajavad siiski söömishäiretega mitte seotud käitumist struktuuri ja tuge. Tavaliselt tähendab see söömishäirekeskuses käimist umbes 6–10 tundi päevas, 3–7 päeva nädalas; osalemine erinevatel ravimeetoditel, näiteks individuaalne ja grupiteraapia; ja söövad seal suurema osa oma söögikordadest, kuid magavad kodus. IOP hõlmab raviprogrammi, mis hõlmab ka erinevaid ravimeetodeid, külastamist mitu tundi päevas, 3-5 päeva nädalas, ja ühe söögikorra söömist seal.
Eneseabi strateegiad
Pöörake usaldusväärsete ressursside poole. Näiteks võite tutvuda raamatutega Söömishäire peksmine ja Kui teie teismelisel on söömishäire. Ressursi valimisel on väga oluline veenduda, et see ei soovita dieedi pidamist ega kaalu langetamist, sest mõlemaga tegelemine käivitab ja kinnistab buliimilist käitumist. (Teine märksõna, millest eemale hoida, on „kehakaalu juhtimine“.) Selles Psych Centrali artiklis jagab söömishäirete ekspert Jennifer Rollin, miks kaalulangetamise lubamine klientidele on ebaeetiline. Rollin jagab rohkem ka sellel ja sellel podcastil.
Õppige emotsioonidega tõhusalt toime tulema. Kui te ei saa ebamugavate emotsioonidega istuda, võib see kaasa tuua söömishäirete käitumise. Õnneks on emotsioonide töötlemine oskus, mida igaüks saab õppida, harjutada ja valdada. Alustuseks võiksite lugeda mõnda artiklit (nt kuidas valusate emotsioonidega istuda) või emotsioone käsitlevaid raamatuid (nt Emotsionaalse tormi rahustamine).
Jälgige oma meediat. Kuigi meedia ei põhjusta söömishäireid, võib see raskendada taastumist ja süvendada teie soovi dieeti pidada ja kaalust alla võtta. Pöörake tähelepanu inimestele, keda jälgite sotsiaalmeedias, vaadatavatele saadetele, loetud ajakirjadele ja muule tarbitavale teabele. Jälgige üksikisikuid, kes reklaamivad detokse, dieete, "söögiplaane" ja üldiselt ülistavad teatud viisi vaatamist. Järgige selle asemel inimesi, kes võtavad dieedivastast lähenemisviisi ja on igas suuruses tervise pooldajad.
Ameerika Psühhiaatrite Assotsiatsioon. (2013). Psüühikahäirete diagnostiline ja statistiline käsiraamat (5. väljaanne). Arlington, VA: Ameerika psühhiaatriline kirjastus.
Anderson, L. K., Reilly, E. E., Berner, L., Wierenga, C. E., Jones, M. D., Brown, T. A.,… Cusack, A. (2017). Söömishäirete ravimine kõrgemal hooldustasandil: ülevaade ja väljakutsed. Praegused psühhiaatriaaruanded, 19, 48, 1–9. DOI: 10.1007 / s11920-017-0796-4.
Vares, S.J. (2019). Söömishäirete farmakoloogiline ravi. Põhja-Ameerika psühhiaatriakliinikud, 42, 253-262. DOI: 10.1016 / j.psc.2019.01.007.
Gorrell, S., Le Grange, D. (2019). Uuendus noorukiea bulimia nervosa ravimeetoditest. Põhja-Ameerika psühhiaatriakliinikud, 42, 2, 193–204. DOI: https://doi.org/10.1016/j.chc.2019.05.002.
Hilbert, A., Hoek, H. W., Schmidt, R. (2017). Söömishäirete tõenduspõhised kliinilised juhised: rahvusvaheline võrdlus. Praegune arvamus psühhiaatrias, 30, 423-437. DOI: 10.1097 / YCO.0000000000000360.
Karam, A. M., Fitzsimmons-Craft, E. E., Tanofsky-Kraff, M., Wilfley, D. E. (2019). Inimestevaheline psühhoteraapia ja söömishäirete ravi. Põhja-Ameerika psühhiaatriakliinikud, 42, 205-218. DOI: 10.1016 / j.psc.2019.01.003.
Kotler L., Devlin M. J., Davies M., Walsh, B. T. (2003). Fluoksetiini avatud uuring bulimia nervosa noorukitele. Laste noorukite psühhofarmakoloogia ajakiri, 13, 3, 329–35. DOI: 10.1089 / 104454603322572660.
Riiklik tervishoiu ja hoolduse tipptaseme instituut (NICE). (2017). Söömishäired: äratundmine ja ravi. Välja otsitud saidilt nice.org.uk/guidance/ng69.
Pisetsky, E. M., Schaefer, L. M., Wonderlich, S. A., Peterson, C. B. (2019). Tekkivad psühholoogilised ravimeetodid söömishäirete korral. Põhja-Ameerika psühhiaatriakliinikud, 42, 219–229. DOI: 10.1016 / j.psc.2019.01.005.
Wade, T. D. (2019). Värskeimad uuringud bulimia nervosa kohta. Põhja-Ameerika psühhiaatriakliinikud, 42, 21-32. DOI: 10.1016 / j.psc.2018.10.002.